За първи път учените използват машинно обучение в медицината, за да идентифицират факторите, които най-силно влияят на преживяемостта при рак в почти всяка държава по света. Новото проучване, публикувано в водещото онкологично списание Annals of Oncology, не просто сравнява статистики, а показва кои конкретни промени в здравните политики биха могли да направят най-голяма разлика в спасяването на животи във всяка отделна страна.
Глобални данни превърнати в практически решения
Д-р Едуард Кристофър Ди, лекар-специализант по лъчева онкология в Memorial Sloan Kettering (MSK) Cancer Center в Ню Йорк и един от ръководителите на изследването, подчертава значението на тази работа: „Глобалните резултати при рак варират драстично, главно поради различията в националните здравни системи. Искахме да създадем действаща, базирана на данни рамка, която помага на държавите да идентифицират най-ефективните си политически лостове за намаляване на смъртността от рак."
Според проучването три фактора постоянно се открояват като най-важни: достъпът до лъчетерапия, универсалното здравно покритие и икономическата стабилност на държавата. Екипът създава и онлайн инструмент, който позволява на потребителите да изберат страна и да видят как различни фактори, от национално богатство до достъп до лъчева терапия, се свързват с онкологичните резултати.
Анализ на глобални данни за рака от 185 държави
За да достигнат до тези заключения, д-р Ди и колегите му използват машинно обучение, за да анализират данни за заболеваемост и смъртност от рак от Global Cancer Observatory (GLOBOCAN 2022 данни), обхващащи 185 страни. Тази информация беше комбинирана с данни за здравните системи, събрани от Световната здравна организация, Световната банка, агенции на ООН и Directory of Radiotherapy Centres.
Наборът от данни включваше:
- Здравни разходи като процент от БВП.
- БВП на глава от населението.
- Брой лекари, медицински сестри, акушерки и хирурзи на 1000 души.
- Нива на универсално здравно покритие.
- Достъп до патологични услуги.
- Индекс на човешко развитие и здравеопазване.
- Брой радиотерапевтични центрове на 1000 души.
- Индекс на неравенство между половете.
- Разходи за здравеопазване от джоба на пациента.
Как работи моделът за прогнозиране на преживяемостта
Моделът за прогнозиране на MIR (mortality-to-incidence ratio) изчислява съотношението между смъртност и заболеваемост, което представлява дела на случаите на рак, които завършват с летален изход. Този показател служи като индикатор за ефективността на онкологичното лечение в дадена държава.
Милит Пател, първи автор на изследването и специалист по биохимия, статистика и наука за данните в Университета на Тексас в Остин и MSK, обяснява: „Избрахме да използваме модели с машинно обучение, защото те ни позволяват да генерираме оценки и свързани прогнози, специфични за всяка държава. Тези находки могат да насочат планирането на онкологични системи глобално."
Различни приоритети за различни страни
Резултатите разкриват, че най-влиятелните фактори варират значително според държавата:
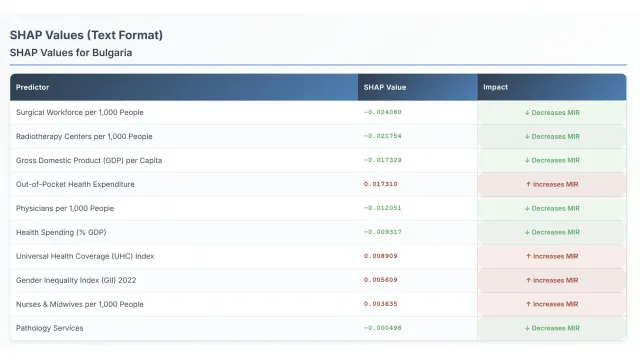
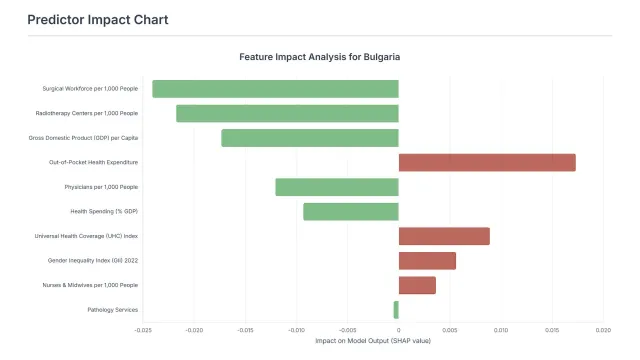
България: Разходите от джоба на пациента най-голямата бариера за оцеляването при рак
Според модела за прогнозиране на преживяемостта при рак, приложен към данните за България, разходите за здравеопазване от джоба на пациента представляват най-значимият негативен фактор, който влошава онкологичните резултати в страната (средна SHAP стойност: 0.0173). Това означава, че високите директни разходи, които българските граждани заплащат за лечение, са ключова пречка пред ефективната борба с рака.
Анализът предполага, че много хора вероятно нямат адекватна здравна осигуровка, което ограничава достъпа им до навременна диагностика и качествено лечение.
От друга страна, хирургичният персонал на 1000 души се открива като най-силният положителен фактор (средна SHAP стойност: -0.0241), подобряващ здравните резултати. Това показва, че настоящите инвестиции и условия, свързани с хирургичния капацитет в България, са ефективни.
Политическите препоръки за страната включват разширяване на националното здравно осигурително покритие, въвеждане на ценови контрол върху основни медикаменти и продължаване на инвестициите в хирургичния потенциал, които вече дават положителни резултати.
Бразилия
Моделът показва, че универсалното здравно покритие има най-силната положителна връзка с подобрените резултати. Това означава, че Бразилия би могла да постигне най-големи успехи, като приоритизира именно УЗП.
Полша
Наличността на радиотерапевтични услуги, БВП на глава от населението и индексът на УЗП показват най-голямо влияние върху онкологичните резултати. Това предполага, че скорошните усилия за разширяване на здравната осигуровка и достъпа до лъчетерапия са произвели по-силни подобрения от общите здравни разходи.
Китай
Представя по-сложна картина. По-високият БВП на глава от населението, по-широкото УЗП и по-големият достъп до радиотерапевтични центрове допринасят най-много за подобрените резултати при рак. От друга страна, разходите от джоба на пациентите остават критична бариера за оптимални онкологични резултати, дори на фона на национални подобрения в здравното финансиране.
САЩ, Великобритания и Япония
Показват по-широк модел, при който почти всички фактори на здравните системи и онкологичните грижи са свързани с по-добри резултати. В Япония най-силно се откроява гъстотата на радиотерапевтичните центрове, докато в САЩ и Великобритания БВП на глава от населението има най-голямо влияние.
Как да се четат резултатите
Пател обяснява значението на визуализациите в модела: „Зелените ленти представляват фактори, които понастоящем изглеждат най-силно и положително свързани с подобрени онкологични резултати в дадена страна. Това са области, където продължителната или увеличената инвестиция най-вероятно ще доведе до значимо въздействие."
Важно е да се разбере, че червените ленти не означават, че тези области са неважни. „Те отразяват области, които според модела и текущите данни, са по-малко вероятно да обяснят най-големите разлики в резултатите точно сега", уточнява той.
Силни страни, ограничения и бъдещи стъпки
Силните страни на изследването включват:
- Обхват на почти всички страни
- Използване на актуални глобални здравни данни
- Специфични политически насоки за всяка държава
- Използване на по-прозрачни AI модели
Изследователите признават и ключови ограничения: анализът на глобални данни за рака разчита на национални данни, а не на индивидуални пациентски досиета, качеството на данните варира значително, особено в страни с ниски доходи, и националните тенденции могат да скрият вътрешни неравенства.
Д-р Ди заключава: „Тъй като глобалната тежест от рак нараства, този модел помага на държавите да максимизират въздействието с ограничени ресурси. Той превръща сложни данни в разбираеми, действащи съвети за политиците, правейки прецизното обществено здравеопазване възможно."
Новият модел за прогнозиране на преживяемостта при рак, базиран на изкуствен интелект, представлява революционен инструмент за здравни политики и онкология.
Чрез анализ на глобални данни за рака от 185 страни, той разкрива какво може да се промени в борбата с рака, от универсалното здравно покритие до достъпа до лъчетерапия и намаляването на директните разходи за пациентите.
Този подход не само описва неравенствата, но предоставя конкретни пътни карти за действие, специфични за всяка държава, правейки дигиталното здравеопазване и прецизните публични здравни политики реалност.
Съдържанието е информативно и не представлява консултация, препоръка или съвет. При въпроси относно вашето здраве, медицинско състояние или лечение, задължително се консултирайте с медицински специалист.
----------------------------------------------
Източници:
- Annals of Oncology(2026) – „AI модел определя как всяка страна може да подобри резултатите си в борбата с рака“
- ScienceDaily (2026)– „Изкуствен интелект картографира скритите сили, които определят преживяемостта при рак в световен мащаб“
- Европейско дружество за медицинска онкология (ESMO) (2026)– Прессъобщение: „AI моделът идентифицира как всяка страна може да подобри резултатите си в борбата с рака“
- Cancer Systems AI (2026) Анализа за България